Therapeutischer Schlüssel für Lungenkrebs entdeckt
Umprogrammierung bestimmter weißer Blutkörperchen im Umfeld von Tumorgewebe hemmt Tumorwachstum
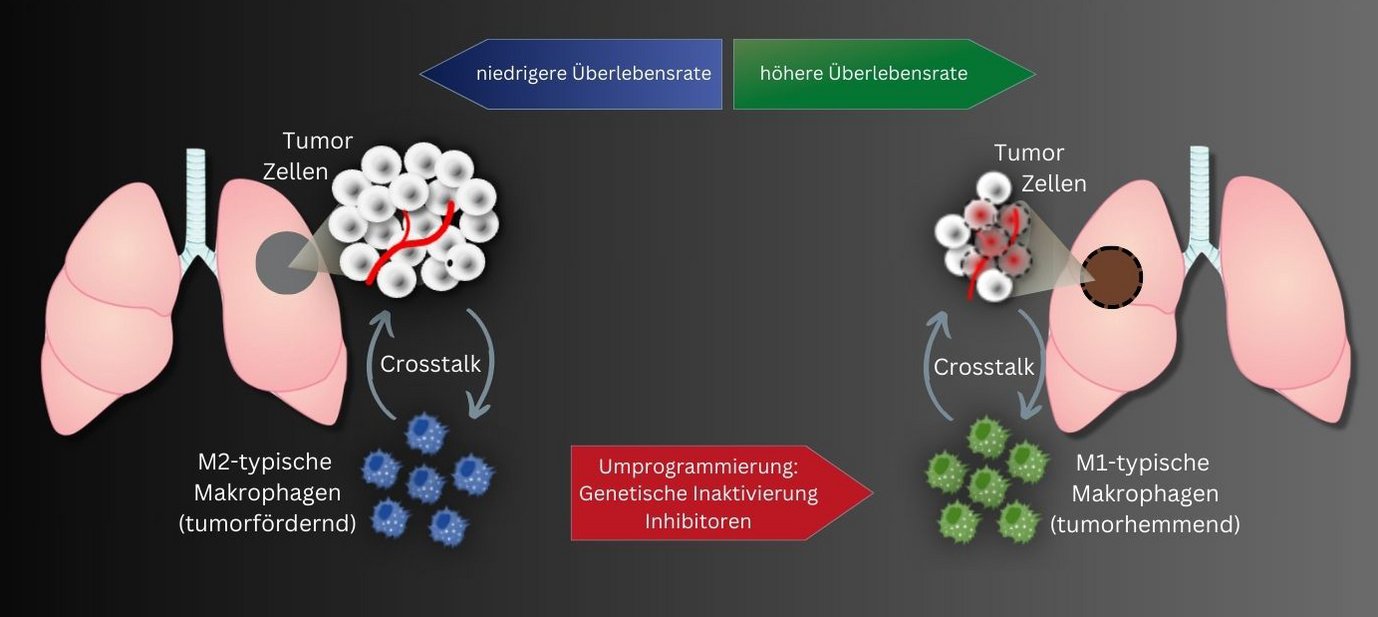
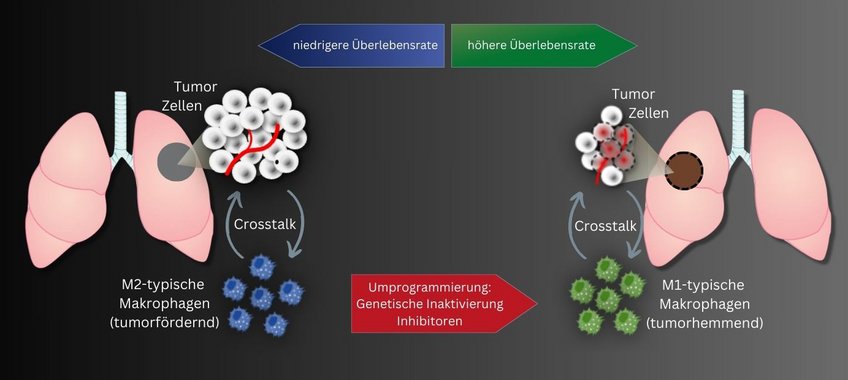
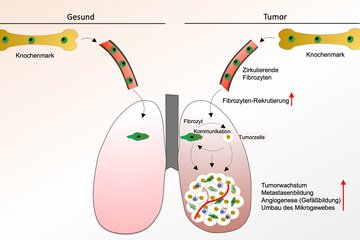
Tumor-assoziierte Makrophagen, abgekürzt TAM, spielen für den Verlauf einer Lungenkrebserkrankung eine wichtige Rolle. Diese spezielle Gruppe weißer Blutkörperchen, reichert sich in der Umgebung des Tumorgewebes an. Frühere Studien ergaben, dass die Wahrscheinlichkeit für einen ungünstigen Verlauf der Lungentumorerkrankung umso höher ist, je mehr Zellen insbesondere des tumorfördernden M2-Subtyps sich im Umfeld des Tumorgewebes befinden. Ein zweiter Subtyp hingegen, M1-TAM, wirkt eher tumorhemmend.
In zwei unterschiedlichen Forschungsansätzen versuchten DZL-Wissenschaftler des Max-Planck-Instituts für Herz- und Lungenforschung in Bad Nauheim und der Justus-Liebig-Universität in Gießen nun, über eine Umprogrammierung von Tumor-assoziierten Makrophagen aus einem Tumor-fördernden ein Tumor-hemmendes Umfeld zu schaffen.
„Unsere Strategie zielt darauf, die Tumor-fördernden M2-TAMs mit Hilfe gentechnischer Eingriffe in einen M1-ähnlichen Anti-Tumor-Zelltyp umzuprogrammieren“, erklärt Rajkumar Savai, der die Studien leitete.
Dafür bediente sich die Forschergruppe einer besonderen RNA-Typ, sogenannter langer, nicht-codierender RNA (lncRNA). Dieser RNA-Typ beeinflusst in vielen Zelltypen den Ablauf der Transkription. Bei der Transkription handelt es sich um die Synthese von RNA anhand einer DNA-Vorlage. Savai identifizierte mit seinen Kollegen in M2-TAM eine lncRNA mit dem Namen ADPGK-AS1. „Nachdem wir die Makrophagen im Experiment aktivierten, produzierten diese Zellen besonders viel ADPGK-AS1. Zudem verlagerte sich die RNA aus dem Zytoplasma in die Mitochondrien und beeinflussten dort die Energieproduktion“, so Savai. Im Ergebnis verwandelte ADPGK-AS1 in hoher Konzentration die Zellen in einen M2-ähnlichen Tumor-fördernden Zelltyp. Um zu untersuchen, ob umgekehrt fehlendes ADPGK-AS1 einen gegenteiligen Effekt haben könnte, schalteten die Wissenschaftler dieses durch einen gentechnischen Eingriff in Makrophagen aus. „Tatsächlich stellten wir fest, dass sich durch das Ausschalten von ADPGK-AS1 sowohl in der Zellkultur als auch im Tierexperiment das Tumorwachstum verlangsamte“, erklärt Savai. „Wir glauben, dass eine gezielte Beeinflussung der Produktion von ADPGK-AS1 in Makrophagen ein praktikabler Ansatz für eine Therapie sein kann.“
Auch in einer zweiten Studie untersuchten die Wissenschaftler den Einfluss einer epigenetischen Regulation von Tumor-assoziierten Makrophagen. Im Fokus stand das Enzym Histon-Deacetylase 2 (HDAC2). Die Auswertung von Biopsien von Lungenkrebspatienten ergab eine niedrigere Überlebensrate, wenn M2-ähnliche Makrophagen besonders viel HDAC2 produzierten. „Auch hier verfolgten wir deshalb den experimentellen Ansatz, die Produktion von HDAC2 in M2-TAMs auszuschalten. Tatsächlich führte dies dazu, dass die Zellen danach verstärkt M1-typische, dafür weniger M2-typische Markerproteine produzierten“, so Savai. In Zellkulturexperimenten wirkte sich dies auf das Wachstum von Tumorzellen aus: Das Ausschalten von HDAC2 in TAMs führte zu einer verringerten Zellteilungsaktivität in den Tumorzellen. Zudem starben vermehrt Tumorzellen ab. Bestätigt werden konnte dies im Mausmodell: Durch eine pharmakologische Hemmung HDAC2 führte die daraus folgende Umstellung des Makrophagen-Phänotyps von M2 nach M1 zu einem verzögerten Tumorwachstum.
„Mit diesen beiden Studien ist es uns gelungen zu zeigen, dass durch epigenetische Veränderungen von Makrophagen in der Tumorumgebung das Wachstum von Lungentumoren verstärkt werden kann“, so Savai. „Es entsteht ein immunsuppressives Umfeld, das die Wirksamkeit von Tumortherapien beeinträchtigt.“ Savai hofft deshalb, mit der Hemmung epigenetischer Regulatoren wie ADPGK-AS1 und HDAC2 eine therapeutische Option gefunden zu haben. „Eine Immuntherapie, die gezielt auf diese beiden Regulatoren in Lungentumor-assoziierten Makrophagen ausgerichtet ist, könnte eine erfolgsversprechende, neue Strategie darstellen“, so Savai.